L’essentiel à savoir sur les maladies de la macula
Ne négligez pas votre vue, même pendant la pandémie, car en matière de DMLA, et de maladies de la macula, la prévention est fondamentale. Ces atteintes, générant de la malvoyance, sont d’autant plus redoutables qu’elles se développent parfois à bas bruit durant plusieurs années et peuvent, en l’absence de prise en charge adaptée, entraîner une perte de vision définitive.
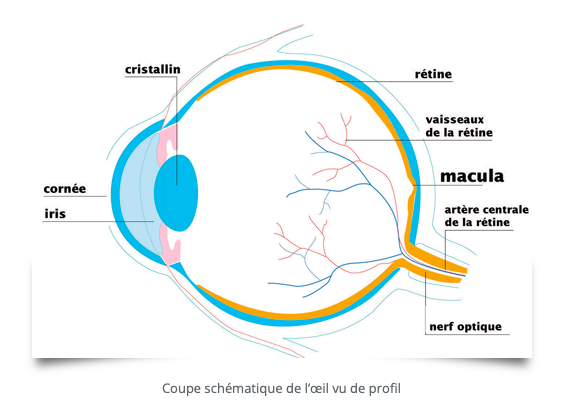
La macula, un petit bout de rétine, un grand rôle dans la vision
Le terme macula, qui signifie « tache » en latin, désigne une zone de couleur jaune-marron située au centre de la rétine. D’un diamètre de 2 à 5 mm, la macula comprend en son centre la fovéa, petit creux qui donne la vision des détails. La macula joue donc un rôle essentiel dans la précision des gestes et des activités comme la lecture, la couture, la reconnaissance des détails et des visages, la conduite automobile, la fixation du regard, etc. Alors qu’elle ne représente que 2 % de la surface de la rétine, elle transmet 90 % de l’information visuelle au cerveau.
- LA DMLA
La dégénérescence maculaire liée à l’âge est la première cause de malvoyance chez les personnes de plus de 50 ans en France. Elle touche une personne sur 4 après 75 ans et une personne sur deux à partir de 80 ans. Au total, un million de patients diagnostiqués seraient concernés par une forme plus ou moins grave de la maladie. Mais la prévalence de la maladie est sans doute bien supérieure à ce chiffre qui ne prend pas en compte les nombreux malades qui s’ignorent en raison de l’absence de symptômes. Il existe trois formes de DMLA.
- La forme précoce, ou maculopathie liée à l'âge (MLA) : à ce stade, les symptômes sont en effet souvent absents ou se limitent à une gêne visuelle ou un besoin d'éclairage plus intense. La perte d'acuité visuelle est généralement minime, voire absente. La MLA peut rester stable ou évoluer vers une DMLA.
- La DMLA atrophique, dite « sèche », qui évolue en général lentement (sur une dizaine d'années, voire plus), permettant aux patients de conserver longtemps une vision relativement satisfaisante, malgré une gêne pour les activités nécessitant la reconnaissance des détails.
- La forme exsudative, dite « humide », qui progresse rapidement et se caractérise par le développement de vaisseaux anormaux dans la macula. Ces vaisseaux sont fragiles et peuvent être responsables d'œdèmes ou d'hémorragies.
- La maculopathie diabétique
C’est la principale cause de malvoyance chez les patients diabétiques. Il s’agit d’une complication fréquente du diabète, d'autant plus quand ce dernier est ancien. Elle touche près de 30 % des personnes souffrant de diabète depuis plus de vingt ans. On en distingue deux formes, aux évolutions différentes :
- la maculopathie œdémateuse, forme la plus courante (aussi appelée « œdème maculaire diabétique ») : elle est caractérisée par un épaississement de la région maculaire, lié à l’accumulation de sang et de liquide dans la macula. Cet épaississement se produit lorsque les vaisseaux sanguins de la rétine s’altèrent. L’œdème qui en résulte brouille la vue et provoque une perte progressive de vision au centre de la rétine, qui peut à la longue évoluer vers une cécité ;
- la maculopathie ischémique, forme plus rare et incurable. Elle se traduit par l’élargissement anormal de la zone avasculaire centrale de la rétine (zone dépourvue de vaisseaux sanguins), qui double au moins de surface. L’irrigation sanguine de la macula devient alors insuffisante, entraînant la perturbation ou l’arrêt de son fonctionnement. La maculopathie ischémique est en général responsable d’une baisse d’acuité visuelle majeure.
- La maculopathie myopique
Elle représente une des principales causes de malvoyance, voire de cécité, dans la myopie forte (correction optique de -6 dioptries ou plus). Elle est causée par un étirement de la rétine qui se produit lorsque le globe oculaire de la personne est plus long que la normale. L’apparition de certaines complications peut entraîner une baisse d’acuité visuelle sévère et rapide. Cette pathologie représente un réel enjeu de santé publique car la myopie forte, qui touche déjà 2 % de la population en France, devrait doubler d'ici 30 ans du fait de l'évolution de nos modes de vie (travail écran…). La maculopathie myopique concerne des patients souvent jeunes (âge moyen de 50 ans), en général en pleine activité professionnelle. Ainsi, les premières complications apparaissent avant 50 ans avec des déchirures de la rétine induisant des hémorragies rétiniennes.
- Les autres atteintes de la macula
- Les occlusions veineuses rétiniennes: elles surviennent le plus souvent entre 55 et 65 ans et concerneraient chaque année en France 20 000 personnes. Elles constituent une cause fréquente de perte de la vision. Elles empêchent le sang de s’évacuer normalement hors des vaisseaux de l’œil, ce qui entraîne un ralentissement de la circulation sanguine et une pression élevée dans les veines. Les veines de la rétine finissent par se dilater et des hémorragies apparaissent.
- Le trou maculaire: il est causé par une traction vitréenne importante du tissu rétinien situé au centre la macula. Il peut se traduire par différents symptômes qui rendent la lecture et les tâches quotidiennes difficiles : vision déformée des lignes droites ou des objets, tache au centre des mots ou des lettres, difficulté à percevoir les reliefs.
- La maladie de Stargardt: cette pathologie d’origine génétique entraîne une altération progressive de la macula et apparaît dans la plupart des cas avant l’âge de 20 ans. Elle se traduit par des difficultés à percevoir les détails et une altération de la vision des couleurs rouge-vert.
Prévenir les maladies de la macula
Dépistage précoce et hygiène de vie constituent les deux piliers de la prévention.
L’importance du dépistage précoce
La prévention la plus efficace des maladies de la macula passe par le dépistage précoce. Diagnostiquer et prendre en charge la maladie à ses débuts, idéalement quand elle est encore asymptomatique, c'est optimiser ses chances de préserver sa vision, et donc son autonomie, le plus longtemps possible. En, effet :
- de nombreux traitements permettent aujourd'hui de ralentir l'évolution des maladies de la macula, et la recherche continue d'avancer dans ce domaine. En outre, une rééducation est possible, là-encore d'autant plus efficace qu'elle est commencée tôt. La vision centrale étant altérée après une pathologie de la macula, la rééducation repose sur des techniques d'optimisation de la vision résiduelle, le recours aux autres sens et l'utilisation éventuelle d'aides optiques ;
- le dépistage précoce permet également le maintien de l’efficience et de la vigilance intellectuelle malgré l’atteinte sensorielle.
L’hygiène de vie au cœur de la prévention
Concernant la DMLA, la prévention primaire permet de détecter des individus à risque avant les premiers signes de la maladie. Elle vise à recommander à ces patients des mesures préventives fondées sur l’adoption d’une bonne hygiène de vie :
- sevrage tabagique: chez les grands fumeurs, le risque de MLA et DMLA est en effet multiplié par 3 à 6 ;
- adoption d’un régime alimentaire préventif riche en certains nutriments, comme :
- la lutéine et la zéaxanthine, pigments caroténoïdes présents dans la macula qu’ils contribuent à protéger et que l’on trouve dans certaines légumes (épinards, brocolis, choux et d’autres légumes verts…) ;
- les acides gras essentiels de la famille des oméga-3 qui sont essentiellement présents dans les poissons gras comme le saumon, le hareng, le maquereau ou le thon et qui sont indispensables au bon fonctionnement des photorécepteurs de la rétine ;
- la vitamine C (agrumes, fruits rouges…), la vitamine E (avocat, huile d’olive…) et le zinc (coquillages, crustacés, jaune d’œuf, pain complet, légumes secs…) ;
- pratique d’une activité physique régulière pour éviter la surcharge pondérale.
Pour les personnes souffrant de diabète, la prévention est également essentielle afin de limiter leurs risques de souffrir de complications sur le plan visuel. Le développement de la maculopathie diabétique, principal risque chez ces patients, peut notamment être freiné par un bon contrôle de trois facteurs de risque majeurs : le taux de glucose dans le sang, la tension artérielle et le taux de cholestérol.
Maladies de la macula : quels traitements ?
Même si la recherche avance, toutes les atteintes maculaires ne peuvent malheureusement pas faire l’objet d’un traitement. En cas d’absence de prise en charge thérapeutique, la rééducation visuelle joue un rôle essentiel pour permettre aux patients de rester autonomes le plus longtemps possible.
Les traitements contre la DMLA
S’il n’est aujourd’hui pas possible de guérir la DMLA, il est possible, dans la plupart des cas de DMLA exsudatives, d’en ralentir l’évolution. A ce jour, les DMLA exsudatives peuvent bénéficier de traitements actifs, qui doivent démarrer, dans la mesure du possible, moins de 10 jours après le diagnostic pour éviter ou ralentir au maximum la perte irréversible de vision. Les traitements sont adaptés au cas par cas et dépendent notamment du type et de la sévérité de la DMLA.
Il peut s’agir :
- dans une grande majorité des cas, d’injections de médicaments « anti-VEGF » dans le vitré de l’œil pour freiner la prolifération des néovaisseaux ;
- et plus exceptionnellement, de traitements combinés associant anti-VEGF et Laser.
Quel que soit le traitement, un suivi ophtalmologique régulier des patients est nécessaire (acuité visuelle, fond d’œil, OCT voire angiographie) afin de définir le rythme thérapeutique qui convient le mieux à chaque patient, puis de dépister et traiter les rechutes sans tarder.
Les traitements contre la maculopathie diabétique
Seule la forme la plus courante (à savoir la maculopathie œdémateuse) peut être traitée. La régulation des facteurs de risque (hypertension et hyperglycémie) peut parfois suffire à la faire disparaître. D’autres traitements peuvent sinon être proposés (photocoagulation au laser, traitement chirurgical, injection intravitréenne de corticoïdes, injection intravitréenne d’anti-VEGF).
Les traitements contre la maculopathie myopique
Seuls les néovaisseaux peuvent être traités. Il n’existe malheureusement pas de traitement pour prévenir ou guérir les ruptures de la membrane de Bruch ou pour réduire le développement de l’atrophie.
Concernant les néovaisseaux, le traitement par photothérapie dynamique et les injections intravitréennes d’anti-VEGF (comme dans la DMLA) ont démontré leur efficacité. Le plus souvent, une à deux injections s’avèrent suffisantes pour cicatriser les néovaisseaux, soit bien moins que dans le cas de la DMLA. Néanmoins, des récidives restent possibles nécessitant un retraitement immédiat, d’où l’importance d’une surveillance régulière.
La rééducation basse vision
Dans le cas où un traitement ne serait pas possible ou suffisamment efficace, la rééducation visuelle joue un rôle essentiel. Elle permet aux patients souffrant d’une atteinte maculaire d’optimiser leur vision résiduelle (vitesse de lecture, écriture…) et de choisir des dispositifs d’aide (loupes, filtres…) pour conserver la meilleure autonomie et qualité de vie possibles.
De l'espoir pour les patients atteints de maladies de la macula avec des progrès encourageants en matière de recherche.
Le Dr Oudy Semoun, ophtalmologiste, praticien hospitalier à l'hôpital inter-communal de Créteil ( 94) cite tout d’abord les miracles de l’Intelligence artificielle. Certains algorithmes permettent d’estimer assez finement le risque de DMLA dans les années qui viennent, de reconnaître automatiquement les maladies dans les clichés d’imagerie et de prédire leur évolution. L’IA peut également aider les patients dans leur quotidien en cas de baisse visuelle importante, avec des aides optiques intelligentes.
Les techniques d’imagerie s’améliorent avec des résolutions de plus en plus performantes, notamment en OCT et OCT-angiographie, entraînant une diminution du recours à certaines imageries plus invasives.Dans la DMLA exsudative et les œdèmes maculaires, les espoirs se résument essentiellement en des traitements à durée d’action plus longue, nécessitant ainsi des injections moins fréquentes. Les études testent actuellement des molécules injectées tous les 3 ou 4 mois. Deux molécules sont à des stades très avancés. La recherche dans le domaine de la DMLA atrophique progresse également, de sorte que l’espoir de voir enfin un traitement disponible augmente de jour en jour.Il ne fait aucun doute que la recherche avance à grands pas, mais franchir la ligne d’arrivée du progrès reste toujours un défi.








